 SZ nr 46–47/2000
SZ nr 46–47/2000z 8 czerwca 2000 r.
Stuknij na okładkę, aby przejść do spisu treści tego wydania
Leki rozszerzające oskrzela
Dorota Górecka
Leczenie lekami rozszerzającymi oskrzela jest zasadniczą formą terapii chorych na POChP i ma na celu zmniejszenie objawów choroby oraz poprawę wydolności wysiłkowej.
Fot. Thinkstock
POChP jest chorobą przewlekłą, stale postępującą, a objawy kliniczne skłaniające pacjenta do szukania porady lekarza pojawiają się dopiero przy znacznym jej zaawansowaniu. Istnieje wówczas wyraźne obniżenie rezerw wentylacyjnych płuc typu obturacyjnego (obniżenie FEV1).
Z definicji choroby wynika, że obturacja oskrzeli jest nieodwracalna, a reakcja chorego na leki rozkurczające oskrzela jest zazwyczaj niewielka i nie przekracza 15% poprawy FEV1. Jednak u większości chorych występują okresowe objawy pogorszenia, z nasileniem kaszlu, wykrztuszania oraz duszności. Często cechom zaostrzenia towarzyszą objawy bronchospastyczne. u wielu chorych z tak zwaną nieodwracalną obturacją oskrzeli może wystąpić znaczne rozszerzenie oskrzeli po pojedynczej dawce leku rozkurczającego, a wdychanie czynników drażniących (np. dymu tytoniowego) prowadzi do skurczu oskrzeli. Takie gwałtowne zmiany drożności oskrzeli wskazują na to, że są one wywoływane skurczem i rozkurczem mięśni gładkich oskrzeli.
Zmniejszenie drożności oskrzeli i zwiększenie oporu oskrzelowego może zależeć nie tylko od skurczu mięśni gładkich oskrzeli, ale wynikać również ze stanu zapalnego dróg oddechowych i zwiększenia ilości wydzieliny zalegającej w świetle oskrzeli.
Podstawy leczenia rozszerzającego oskrzela
Układ oddechowy jest unerwiony przez nerwy autonomiczne oraz nerwy czuciowe. Nerwy autonomiczne regulują czynność zarówno mięśni oskrzeli i komórek wydzielnicznych, jak i naczyń.
Podstawą unerwienia płuc u człowieka są cholinergiczne włókna nerwowe układu przywspółczulnego, przewodzone przez nerw błędny. Przekaźnikiem pobudzenia jest acetylocholina, która oddziałuje na receptory muskarynowe znajdujące się w komórkach mięśniówki gładkiej oskrzeli i gruczołów śluzowych, prowadząc do skurczu oskrzeli i wydzielania śluzu. Unerwienie cholinergiczne obejmuje przede wszystkim duże i średnie oskrzela, ale receptory muskarynowe znajdują się również w obwodowych drogach oddechowych. u ludzi stwierdzono obecność trzech różnych rodzajów receptorów muskarynowych w drzewie oskrzelowym: M1, M2, M3.
Główną, zależną od unerwienia przyczyną skurczu oskrzeli u ludzi jest aktywność przywspółczulnego układu nerwowego. Wiele czynników drażniących pobudza receptory czuciowe w oskrzelach czy w górnych drogach oddechowych i doprowadza do odruchowego skurczu oskrzeli przewodzonego przez układ cholinergiczny. w drzewie oskrzelowym zdrowego człowieka utrzymywane jest stałe, zależne od nerwu błędnego, napięcie mięśni gładkich oskrzeli, które wzrasta w nocy.
U chorych na POChP, na skutek przebudowy ściany i zmienionej geometrii oskrzeli, dochodzi do nadmiernego, patologicznego napięcia mięśni gładkich drzewa oskrzelowego. Wzmożone napięcie mięśniówki oskrzeli jest głównym, odwracalnym czynnikiem zwężenia oskrzeli.
U ludzi unerwienie współczulne nie odgrywa roli w rozszerzaniu oskrzeli. Taką rolę odgrywają wyłącznie ß2-receptory, które znajdują się na komórkach mięśni gładkich na każdym poziomie drzewa oskrzelowego od tchawicy do oskrzelików. Pobudzenie receptora powoduje rozkurcz mięśnia.
Pobudzenie receptorów ß2 gruczołów oskrzeli doprowadza do sekrecji lepkiej wydzieliny, a receptorów nabłonka – do przyspieszenia czynności rzęsek i do poprawy oczyszczania rzęskowego. Pobudzenie receptorów beta w naczyniach płucnych powoduje rozszerzenie naczyń i spadek naczyniowego oporu płucnego.
Leczenie rozszerzające oskrzela
Leczenie lekami rozszerzającymi oskrzela jest zasadniczą formą terapii chorych na POChP i ma na celu zmniejszenie objawów choroby oraz poprawę wydolności wysiłkowej. Głównym działaniem tych leków jest rozszerzenie mięśni gładkich w drzewie oskrzelowym i poprawa drożności centralnych i obwodowych oskrzeli. Istotna ich rola polega również na zmniejszeniu rozdęcia płuc. Inne korzystne działania leków rozszerzających oskrzela polegają na poprawie oczyszczania rzęskowego, poprawie siły mięśni oddechowych i działaniu przeciwzapalnym. Istnieją trzy grupy leków rozszerzających oskrzela o odmiennym mechanizmie działania.
Leki antycholinergiczne
Mechanizmy działania. U chorych na POChP przeważającą rolę w odwracalnej składowej obturacji oskrzeli odgrywa wzmożone napięcie ich mięśni gładkich, zależne od układu przywspółczulnego. z tego względu leki blokujące jego działanie (antycholinergiki) zostały uznane za leki pierwszego wyboru w leczeniu bronchodilatacyjnym u takich chorych. Dodatkowym działaniem tej grupy leków, zwiększającym drożność oskrzeli, jest ograniczenie wydzielania śluzu, bez zmiany jego lepkości oraz zapobieganie nocnemu skurczowi oskrzeli związanemu z przewagą aktywności układu cholinergicznego w nocy.
Leki antycholinergiczne, będące pochodnymi czwartorzędowymi atropiny, oddziałują zarówno na duże, jak i obwodowe oskrzela. Są one niewybiórczymi antagonistami, oddziałując zarówno na receptory M2, jak M1 i M3.
Leki antycholinergiczne są podobnie skuteczne jak sympatykomimetyki w rozszerzaniu oskrzeli, zarówno w stabilnej, jak i zaostrzonej POChP. Działanie rozszerzające oskrzela jest proporcjonalne do dawki leku, a ponieważ leki te nie wchłaniają się przy stosowaniu miejscowym (w inhalacji), dawkę można znacznie zwiększać bez obawy wystąpienia objawów ubocznych. Działanie leków antycholinergicznych jest wolniejsze niż sympatykomimetyków (szczyt działania po 30-60 minutach), ale długotrwałe (6-8 godzin). Te właściwości predysponują je do regularnego stosowania.
Objawy uboczne. Działania niepożądane, które mogą wystąpić przy stosowaniu leków antycholinergicznych, to: paradoksalny skurcz oskrzeli (zazwyczaj wynikający z działania nośników leku), gorzki smak, jaskra (przy dostaniu się leku do gałki ocznej). Wyjątkowo rzadko występują objawy ogólne, takie jak: suchość w ustach, zatrzymanie moczu, zaparcia.
Prowadzone są badania nad nowym lekiem antycholinergicznym, bromkiem tiotropium, charakteryzującym się długotrwałym działaniem (przez 24 godziny), wybiórczo oddziałującym na receptory M1 i M3.
Przykładowe preparaty leków antycholinergicznych, ich postacie i dawkowanie podano w tab. 1.
| Tab. 1. Leki antycholinergiczne stosowane u chorych na POChP | |||
|---|---|---|---|
| Lek | Preparaty | Postaci leku | Sposób podawania i dawki |
| Ipratropium bromide | Atrovent | inhalatorek kieszonkowy (300 dawek), 1 wdech = 0,02 mg | inhalatorek, 2-4 wdechy 4 x dz. |
| roztwór 0,025% do nebulizacji | nebulizator, 0,25-0,5 mg (1-2 ml) w soli fizjologicznej 4 x dz. | ||
| Lek łączony Ipratropium bromide + fenoterol | Berodual | inhalatorek kieszonkowy, 1 wdech = Ipratropium bromide 0,02 mg + fenoterol 0,05 mg | 2 wdechy 4x dz. |
| kaps. do inhalacji, roztwór do inhalacji | nebulizator, 0,5-2 ml roztworu w 2-3 ml 0,9% NaCl 3-4x dz. | ||
| Oxitropium bromide | Tersigat, Ventilat | kieszonkowy inhalatorek, 1 wdech = 0,1 mg | 2 wdechy 4 x dz. |
Leki sympatykomimetyczne (betamimetyki)
Mechanizmy działania. Leki sympatykomimetyczne stanowią bardzo istotną grupę leków rozszerzających oskrzela. Ich stosowanie wiąże się z szybkim rozkurczem oskrzeli i poprawą kliniczną. Do niedawna były uważane za leki pierwszoplanowe w leczeniu chorych na POChP. Istnieje kilka mechanizmów działania tej grupy leków. Doprowadzają one do rozszerzenia oskrzeli przez pobudzenie receptorów ß2 znajdujących się na powierzchni mięśni gładkich. Dodatkowym mechanizmem jest oddziaływanie na układ przywspółczulny. Pobudzenie receptorów beta w zwojach parasympatycznych doprowadza do zahamowania uwalniania acetylocholiny i zmniejszenia napięcia drzewa oskrzelowego. Ponadto leki te hamują uwalnianie mediatorów reakcji alergicznej i poprawiają oczyszczanie rzęskowe. Działania nie ograniczają się do płuc, ale dotyczą również układu krążenia. Betamimetyki zwiększają frakcję wyrzutową serca oraz obniżają naczyniowy opór płucny.
Zasady stosowania betamimetyków. W zasadzie powinno się stosować leki selektywnie pobudzające receptory ß2, dzięki czemu można uzyskać rozkurcz oskrzeli, a jednocześnie zmniejszyć objawy uboczne występujące przy stosowaniu tej grupy leków.
Pomimo, że dostępne są postaci doustne i dożylne betamimetyków, tę grupę leków powinno się stosować w inhalacjach – za pomocą kieszonkowych inhalatorków ciśnieniowych (MDI), inhalatorków proszkowych (DPI), lub po rozpyleniu w nebulizatorach. Miejscowe podanie leku powoduje, że można znacznie zmniejszyć jego dawkę dla uzyskania takiego samego rozkurczu oskrzeli jak przy stosowaniu leków przyjmowanych ogólnie.
Działanie tej grupy leków rozszerzające oskrzela wzrasta wraz ze zwiększaniem ich dawki. Jednak takie postępowanie jest związane z wyraźnym nasileniem objawów ubocznych. z tych powodów, najczęściej proponowanym sposobem podawania krótko działających ß2mimetyków jest stosowanie ich w razie potrzeby, a nie – w sposób regularny.
Ostatnio u chorych na POChP coraz częściej stosuje się preparaty o przedłużonym działaniu, takie jak salmeterol czy formoterol, które działają przez 12 godzin. Różnią się one początkiem działania. Formoterol rozszerza oskrzela szybko, natomiast późniejszy długotrwały rozkurcz oskrzeli jest podobny w obu grupach leków. Stosowanie tych leków zmniejsza duszność, poprawia drożność oskrzeli oraz zmniejsza rozdęcie płuc.
Objawy niepożądane. Najczęściej występujące objawy niepożądane przy stosowaniu ß2mimetyków, to: drżenie mięśniowe będące wynikiem pobudzenia receptorów ß2 mięśni szkieletowych, tachykardia (w wyniku pobudzenia receptorów ß2 przedsionków lub reakcji na obwodowe działanie wazodilatacyjne), zaburzenia rytmu serca, hipokaliemia, zaburzenia gospodarki węglowodanowej, hipoksemia (wynikająca z jednoczesnego rozszerzenia oskrzeli i naczyń płucnych i wystąpienia miejscowego zaburzenia stosunku wentylacji do przepływu).
Przykładowe preparaty leków sympatykomimetycznych, ich postaci i dawkowanie podano w tab. 2.
| Tab. 2. Przykłady leków ß2-sympatykomimetycznych stosowanych u chorych na POChP | |||
|---|---|---|---|
| Lek | Preparaty | Postaci leku | Sposób podawania i dawki |
| Salbutamol, lek krótko działający | Salbutamol | kieszonkowy inhalatorek (400 dawek), 1 wdech = 0,1 mg | Inhalatorek, 2 wdechy 4 x dz. |
| Ventolin, SteriNeb Salamol | roztwór do nebulizacji 5 mg/ml, roztwór do nebulizacji 2,5 i 5 mg w 2,5 ml | Nebulizator, 2,5-5,0 mg w soli fizjologicznej 4 x dz. | |
| Fenoterol lek krótkodziałający | Berotec | inhalatorek kieszonkowy (300 dawek), 1 wdech = 0,2 mg | inhalatorek, 2 wdechy 4 x dz. |
| Terbutalina, lek krótkodziałający | Bricanyl Turbuhaler | inhalatorek proszkowy (200 dawek), 1 wdech = 0,5 mg | 1 inhalacja w razie potrzeby |
| Salmeterol, lek długodziałający | Serevent | inhalatorek kieszonkowy (60 lub 120 dawek), 1 wdech = 0,05 mg | 1-2 wdechy 2 x dz. |
| Formoterol, Lek długodziałający o szybkim początku działania | Foradil | kapsułki do inhalacji (30 i 60 sztuk), 1 wdech=0,012 mg | 1-2 wdechy 2 x dz. |
| Oxis Turbuhaler | inhalatorek proszkowy, 1 wdech=0,009 mg | 1-2 wdechy 2 x dz. | |
Sposoby leczenia lekami wziewnymi
Najczęstszym sposobem podawania leków w leczeniu POChP jest droga wziewna. Większość leków podanych tą drogą ma podobną lub wyższą skuteczność w porównaniu z lekami podanymi ogólnie, są one również lepiej tolerowane i tańsze. Przewaga wziewnego podania leków wynika z bezpośredniego dostępu leku do narządu docelowego oraz niewielkiego działania ogólnego. Drogą wziewną podawane są ß2mimetyki, leki antycholinergiczne oraz leki przeciwzapalne (steroidy i kromony).
Najczęstszym sposobem podawania leków drogą wziewną jest stosowanie kieszonkowych inhalatorków (w nomenklaturze angielskiej MDI – metered dose inhaler) podających ściśle określoną, jednorazową dawkę. Lek jest rozpuszczony lub zawieszony w płynnym nośniku, którym najczęściej jest freon. Leczenie za pomocą inhalatorków kieszonkowych jest proste, najbardziej dostępne i najtańsze. Przy stosowaniu tej metody konieczna jest dokładna koordynacja pomiędzy momentem uwolnienia leku a wykonaniem wdechu.
Ludzie starsi, z upośledzeniem koordynacji ruchowej, mogą mieć trudności z wykonaniem prawidłowej inhalacji. Depozycję aerozolu zmniejsza również zbyt szybki wdech, zwłaszcza gdy nie jest poprzedzony wydechem, lub wówczas, gdy chory nie wstrzymuje oddechu na szczycie wdechu lub wykonuje liczne inhalacje bez co najmniej 30-sekundowych przerw. Wadliwa technika wykonania inhalacji ogranicza skuteczność leczenia. Jest to bardzo istotne, ponieważ liczne badania wykazują, że ponad połowa chorych ma trudności z prawidłowym wykonaniem inhalacji. Przy najlepiej wykonanej inhalacji, za pomocą inhalatorka, do płuc przedostaje się około 10-20% dawki leku, a ilość ta może znacznie się zmniejszyć przy nieprawidłowej technice. Prawidłową technikę wykonania inhalacji za pomocą inhalatorka ciśnieniowego podano w tab. 3.
| Tab. 3. Zasady prawidłowego stosowania kieszonkowych inhalatorków MDI zawierających leki rozszerzające oskrzela |
|---|
| 1. Zdjąć kapturek z ustnika. |
| 2. Potrząsnąć inhalatorkiem. |
| 3. Trzymać inhalatorek pionowo, ustnikiem do dołu. |
| 4. Odchylić głowę do tyłu o 10-15 stopni. |
| 5. Trzymać inhalatorek przy otwartych ustach. |
| 6. Wykonać spokojny wydech. |
| 7. Zacząć wdech i nacisnąć inhalatorek. |
| 8. Wolno i głęboko wdychać aerozol. |
| 9. Zamknąć usta i zatrzymać oddech na 10-15 sekund. |
| 10. Wydychać wolno przez nos. |
| 11. Wdychać za każdym razem tylko 1 porcję leku, odczekać 1-5 minut przed kolejnym wdechem. |
Trudności i nieprawidłową technikę inhalacji przezwycięża stosowanie przedłużaczy (Nebuhaler, Volumatic, Aeroscopic, Rondo itp.), czyli komór powietrznych zwiększających przestrzeń pomiędzy inhalatorem a ustami pacjenta. Dzięki ich stosowaniu omija się potrzebę koordynacji ruchowej, zwalnia szybkość strumienia aerozolu oraz wydłuża czas inhalacji. Dodatkowe korzyści ze stosowania przedłużaczy wynikają ze zmniejszenia dawki leku, który wchłania się do krążenia przez śluzówki jamy ustnej i przewód pokarmowy, co ogranicza częstość występowania objawów ubocznych. Przy stosowaniu przedłużaczy ilość leku pozostającego w górnych drogach oddechowych zmniejsza się z 60-80% do 10-30%. Użycie przedłużaczy poprawia również dostępność leku przez zwiększenie depozycji płucnej (z 8% do 13%), nawet u osób ze słabą koordynacją ruchową. Prawidłową technikę wykonania inhalacji za pomocą przedłużacza podano w tab. 4.
| Tab. 4. Zasady prawidłowego stosowania kieszonkowych inhalatorków zawierających leki rozszerzające oskrzela za pomocą przedłużacza |
|---|
| 1. Zdjąć kapturek z ustnika. |
| 2. Potrząsnąć inhalatorkiem. |
| 3. Trzymać inhalator pionowo, ustnikiem do dołu. |
| 4. Połączyć ustnik z przedłużaczem. |
| 5. Wykonać spokojny wydech. |
| 6. Nacisnąć inhalatorek i uwolnić 1 porcję leku. |
| 7. Objąć ustami ustnik przedłużacza, wolno i głęboko wdychać aerozol. |
| 8. Na końcu wdechu zatrzymać oddech na 5-10 sekund |
| 9. Wydychać wolno przez nos. |
| 10. Ponownie wykonać kilka głębokich wdechów jw., zatrzymując oddech na 5-10 sekund. |
| 11. Odczekać 3-5 minut przed kolejną inhalacją leku |
Stosowanie przedłużaczy jest obowiązkowe podczas inhalacji steroidów. Zapobiega to dysfonii i grzybicy śluzówek i zwiększa ilość leku dostającego się do oskrzeli.
Innym sposobem stosowania terapii wziewnej jest podanie leku w postaci proszku, za pomocą inhalatorków proszkowych (w nomenklaturze angielskiej DPI – dry powder inhaler). Aerozol jest wytwarzany przez przepływ powietrza przez suchy proszek zawierający lek lub lek połączony z nośnikiem, jakim najczęściej jest cukier (laktoza lub glukoza). Jednorazowa dawka leku może się znajdować na krążkach (Diskhaler) lub w kapsułkach (Rotahaler, Spinhaler). Nowszą generacją inhalatorków proszkowych jest Turbuhaler zawierający zbiornik z około 200 dawkami leku. Uwolnienie leku jest wyzwalane przez wdech pacjenta, co eliminuje konieczność koordynacji. Dzięki temu depozycja leku u osób z utrudnioną koordynacją zwiększa się dwukrotnie. Ograniczeniem tej formy terapii jest konieczność wytworzenia odpowiednio dużych przepływów wdechowych dla zapewnienia optymalnego rozmieszczenia leku w drzewie oskrzelowym.
Leki wziewne można podawać w postaci aerozoli wytwarzanych przez nebulizatory ultradźwiękowe lub sprężarkowe. Lekami najczęściej podawanymi tą drogą są leki rozszerzające oskrzela i steroidy. Jednak obecnie można tak podawać również antybiotyki, leki mukolityczne i surfaktanty. w wielu szpitalach na świecie nebulizatory są powszechnie używane w celu leczenia chorych ze stanem bronchospastycznym, w oddziałach i w izbach przyjęć. Niektórzy uważają, chociaż nie ma na to dowodów, że ten sposób inhalacji jest skuteczniejszy niż za pomocą inhalatorków kieszonkowych. Eliminuje on konieczność dokładnej koordynacji podania leku z wdechem i dostarcza wyższą dawkę leku do drzewa oskrzelowego.
Metyloksantyny
Mechanizm działania. Teofilina należy do grupy metyloksantyn i chociaż od ponad 70 lat jest używana w leczeniu chorych na astmę i na POChP, nie ustalono dokładnego, molekularnego mechanizmu jej działania.
Nowe teorie podnoszą rolę teofiliny w regulacji napływu wapnia do komórki mięśni gładkich lub jej antagonizmu wobec adenozyny. Inne sugerują, że teofilina stymuluje uwalnianie endogennych katecholamin oraz hamuje oddziaływanie prostaglandyn na mięśnie gładkie. Ostatnio coraz większą uwagę zwraca się na przeciwzapalne działanie teofiliny. Ma ona również działanie oszczędzające steroidy.
Działanie teofiliny, rozkurczające mięśnie gładkie oskrzeli, jest mniejsze niż podczas stosowania ß2mimetyków, jednak dodanie jej do innych leków rozszerzających oskrzela u chorych na POChP wyrażnie wzmaga działanie rozkurczowe. Stosowanie teofiliny zwiększa wydolność wysiłkową chorych na POChP, pomimo braku poprawy spirometrycznej. Postulowanym mechanizmem jej działania jest zmniejszenie "pułapki powietrznej" w obwodowym drzewie oskrzelowym, dzięki czemu pacjenci odczuwają wyraźną poprawę subiektywną i mniejszą duszność.
Istotnym działaniem teofiliny jest poprawa wentylacji płuc przez pobudzenie ośrodka oddechowego oraz poprawę kurczliwości mięśni oddechowych.
Istnieje ścisła zależność pomiędzy poziomem teofiliny w surowicy a jej działaniem klinicznym. Przy stężeniu poniżej 10 mg/l rozszerzenie oskrzeli jest słabe, natomiast przy stężeniu > 25 mg/l występują objawy uboczne, dlatego uważa się, że stężenie terapeutyczne powinno wynosić 10-20 mg/l. Dawka teofiliny niezbędna do osiągnięcia takich stężeń może się znacznie różnić u poszczególnych chorych, z powodu różnic w metabolizmie wątrobowym teofiliny, zależnym od cytochromu P450/P448.
Objawy niepożądane. Po przekroczeniu poziomu terapeutycznego teofiliny może dojść do wystąpienia objawów ubocznych, takich jak zaburzenia żołądkowe, nudności i wymioty, bóle głowy, niepokój, drżenie, bezsenność, zaburzenia rytmu serca, napady padaczkowe, a nawet nagłe zgony. Objawy te jednak mogą również wystąpić przy dawkach mieszczących się w zakresie terapeutycznym.
Teofilina jest zalecana do stosowania jako lek trzeciej kolejności u tych chorych na POChP, u których nie uzyskuje się dostatecznej poprawy przy stosowaniu antycholinergików i betamimetyków. Ma korzystne działanie u chorych mających duszność nocną.
Teofilinę można stosować dożylnie, doodbytniczo oraz doustnie. z wyboru stosuje się wolno wchłaniające się preparaty mikrokrystaliczne, tabletki o przedłużonym działaniu (retard) do stosowania 2 x dziennie lub long 1 x dziennie. Dawkę należy ustalać indywidualnie.
Przykłady preparatów metyloksantyn, ich postaci i dawkowanie podano poniżej w tab. 5.
| Tab. 5. Przykłady metyloksantyn stosowanych u chorych na POChP | |||
|---|---|---|---|
| Lek | Preparaty | Postaci leku | Sposób podawania i dawki |
| Teofilina (postaci doustne) | Theophyllinum prolongatum | tabl. 300 mg oraz 500 mg | 2x dziennie 1 tabl., na noc 500 mg |
| Afonilum retard (forte) | kaps. 250 mg i 375 mg | ||
| Theospirex retard | tabl. 0,3 | ||
| Euphyllin CR retard | kaps. 150 mg, 250 mg, 350 mg | 2 x dziennie 1 tabl. | |
| Euphyllin-long | kaps. 200 i 300 mg | 1 x na noc 2 kaps. | |
| Teofilina (postać dożylna) | Teofilina | 0,3 g w 250 ml do stosowania dożylnego | Pierwsza pełna dawka 5-6 mg/kg, następnie 2,5 – 4,5 mg/kg 2x dz., ciągły wlew 0,6 – 0,7 mg/kg/godz. |
Łączne stosowanie leków rozszerzających oskrzela
Leki antycholinergiczne, ß2-sympatykomimetyki oraz teofilinę można stosować łącznie. Ponieważ najczęściej stosowane dawki pojedynczych leków rozszerzających oskrzela są niedostateczne, podanie kilku leków o różnym mechanizmie działania zwiększa rozszerzenie oskrzeli.
Większość prac wskazuje na lepszą poprawę drożności oskrzeli przy jednoczesnym stosowaniu antycholinergików i ß2-mimetyków. z tego powodu powstało fabryczne połączenie ipratropium i fenoterolu, stosowane w Europie (Berodual, Duovent) oraz ipratropium i albuterolu (Combivent), stosowane w USA. Podobnie, dodanie teofiliny do leczenia lekami antycholinergicznymi oraz ß2-mimetykami, poprawia drożność oskrzeli.
Łączne stosowanie leków powinno się jednak poprzedzić wypróbowaniem pojedynczych leków. Monoterapię powinno się rozpocząć od leku antycholinergicznego, następnie, przy braku dostatecznej poprawy, można dodać ß2-mimetyk. Teofilina jest lekiem rozkurczowym trzeciego wyboru (tab. 6). 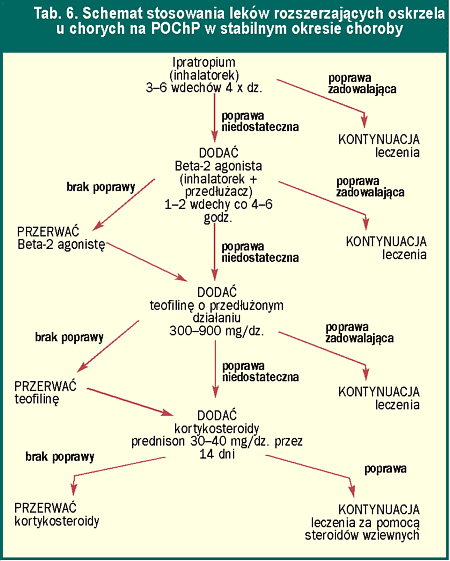
Nie zawsze poprawa drożności oskrzeli, mierzona za pomocą spirometrii lub wskaźnika szczytowego przepływu wydechowego, koreluje z poprawą kliniczną. i odwrotnie, poprawa kliniczna widoczna przy ocenie jakości życia może nie odzwierciedlać się w pomiarach takich, jak test chodu lub spirometria.
Autorka:
doc. dr hab. med. Dorota Górecka