 SZ nr 65–68/2000
SZ nr 65–68/2000z 17 sierpnia 2000 r.
Alergia atopowa - epidemia XX wieku?
Marek L. Kowalski
Alergia atopowa, choć jest jedną z wielu poznanych chorób z nadwrażliwości, ze względu na rozpowszechnienie stanowi największe wyzwanie współczesnej alergologii
Fot. Thinkstock
Pojęcie atopii wprowadzone zostało po raz pierwszy przez Roberta Cooke'a i Artura Coca w 1923 roku tylko dla oznaczenia gorączki siennej i astmy. Jednak współcześnie przez atopię rozumiemy genetycznie uwarunkowaną zdolność organizmu do wzmożonej produkcji swoistych przeciwciał klasy IgE skierowanych przeciw antygenom środowiskowym (alergenom). Tak więc w szerokim znaczeniu atopia nie oznacza choroby, tylko zwiększoną podatność na rozwój alergii (choroby) atopowej. W praktyce "atopowość" stwierdzamy poprzez wykazanie swoistych przeciwciał klasy IgE przeciwko alergenom wziewnym i/lub pokarmowym na komórkach tucznych w skórze (wykrytych testami skórnymi) lub w surowicy (wykrytych metodami immunodetekcji). Z kolei mianem alergii (chorób atopowych) określa się tylko niektóre schorzenia związane z udziałem swoistych IgE: astmę oskrzelową, alergiczny nieżyt nosa i spojówek, zapalenie skóry (wyprysk atopowy) oraz niektóre postacie pokrzywek. Inne alergie, takie jak np. uogólnione reakcje anafilaktyczne (np. po użądleniu owadów) lub reakcje po wstrzyknięciu penicyliny, choć są również związane z mechanizmem IgE zależnym, nie są zaliczane do grupy chorób atopowych.
Ponieważ objawy ze strony różnych narządów często współistnieją u jednego pacjenta i/lub występują w rodzinie, należy przyjąć, że mamy do czynienia z jedną chorobą atopową o zróżnicowanej manifestacji narządowej. Takie podejście znajduje również uzasadnienie we wspólnym podłożu genetycznym i patomechanizmach różnych postaci alergii atopowej.
O ile alergia atopowa oznacza obecność objawów choroby, o tyle atopia może być, jak wspomniano, rozumiana jako podatność na rozwój choroby alergicznej – stwierdzenie bowiem swoistych przeciwciał klasy IgE przeciw alergenom atopowym, przy braku objawów chorobowych, pozwala przewidywać zwiększoną szansę rozwoju choroby; jest więc czynnikiem predysponującym do klinicznej manifestacji alergii.
Epidemiologiaalergii atopowej
Na przestrzeniu XX wieku stwierdza się stały wzrost częstości występowania chorób alergicznych, w tym szczególnie alergii atopowej. W początkach wieku alergie stwierdzano u poniżej 1% ludności, w latach 50. u 3-5%, a w latach 60. u 5-10%. W ciągu ostatnich 30 lat częstość występowania alergii atopowej w takich krajach, jak Anglia, Szwecja czy Nowa Zelandia wzrosła 2-4-krotnie i obecnie stwierdza się ją u 15-30% populacji. W największym stopniu ten wzrost dotyczy dzieci. Dalsze 15-20% populacji krajów rozwiniętych posiada swoiste przeciwciała klasy IgE (dodatnie testy skórne z alergenami atopowymi), choć nie ma żadnych klinicznych objawów alergii. Jak wspomniano, osoby te stanowią jednak grupę zwiększonego ryzyka zachorowania na alergię.
Sytuacja epidemiologiczna w Polsce, choć dopiero rozpoznawana (wyniki pierwszego, wieloośrodkowego badania epidemiologicznego przeprowadzonego pod patronatem Polskiego Towarzystwa Alergologicznego zostaną przedstawione na zjeździe PTA w Łodzi 27-30 sierpnia br.) wydaje się zbliżona do tej obserwowanej w krajach rozwiniętych. Badania przeprowadzone przez nas wśród dzieci łódzkich szkół (Alergia Astma Immunologia 2000; 5; 115-122) wykazały, że blisko 10% dzieci zgłasza objawy ze strony dolnych dróg oddechowych wskazujące na obecność objawów obturacji, 11% ma objawy sezonowego nieżytu nosa, a 5-9% podaje występowanie w przeszłości reakcji po pokarmach, lekach czy użądleniu przez owady. Dane te wskazują, że u blisko 1/5 dzieci w badanych szkołach stwierdza się objawy alergii. Jeszcze bardziej niepokojące są dane dotyczące atopii rozpoznawanej na podstawie obecności swoistych IgE, wykazanej w testach skórnych. Wśród badanych przez nas dzieci szkolnych 16% wykazywało uczulenie na alergeny roztoczy kurzu domowego, 12,9% na pyłki traw, około 6% na alergeny zwierząt domowych (psa lub kota).
Choroba atopowa powstaje w wyniku ścisłego współdziałania czynników środowiskowych (alergenów i adiuwantów) i genetycznych (wrodzonej predyspozycji) na wszystkich etapach rozwoju procesu chorobowego. Łącznie z czynnikami swoistymi (alergenami), środowiskowe czynniki nieswoiste modyfikują powstanie, rozwój i przebieg alergii atopowej.
Uwarunkowania genetyczne
Dzieci pochodzące z rodzin atopowych wykazują zwiększone ryzyko zachorowania na te choroby. I tak, o ile ryzyko wystąpienia choroby atopowej u dziecka zdrowych rodziców wynosi około 10-15 %, o tyle wzrasta ono do 30-40%, jeśli jedno z rodziców choruje na alergię atopową, a gdy oboje rodzice są atopowi, ryzyko to przekracza 60%. Jednakże nawet w obrębie tej samej rodziny alergia atopowa może występować w różnych postaciach klinicznych (nieżyt nosa, astma, atopowe zapalenie skory) i wiązać się z uczuleniem na różne alergeny (np. pyłki roślin, alergeny roztoczy, alergeny zwierząt). Dane epidemiologiczne dowodzące dziedziczności chorób atopowych zostały w ostatnich latach wzbogacone badaniami genetycznymi (w tym szczególnie badaniami prowadzonymi z wykorzystaniem technik biologii molekularnej) wskazującymi, że nie ma jednego genu atopii. Już sama zdolność do wzmożonej produkcji IgE ma charakter wielogenowy, a dodatkowo genetyczne uwarunkowanie dotyczy także innych elementów (mechanizmów) reakcji atopowej. Znamy już kilkanaście genów mogących wpływać na rozwój i przebieg alergii atopowej, choć z pewnością nie wyczerpuje to jeszcze wszystkich możliwych uwarunkowań genetycznych (tabela 1).
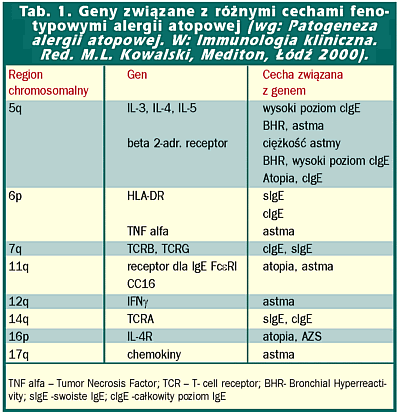
Informacje uzyskane w czasie analizy pojedynczych genów są ostatnio weryfikowane i rozszerzane przez analizę markerów obejmujących cały genom (tzw. Genome Wide Search) w różnych populacjach. Badania takie potwierdzają związek różnych cech fenotypowych atopii i astmy ze znanymi obszarami chromosomalnymi np. chromosom 5q (klaster IL-4), chromosom 6p (układ HLA i TNFa), chromosom 11q (receptor FceRI) 12q (IFN gamma, NOS,) czy 16p (receptor dla IL-4). Wskazują także na związki z nie poznanymi dotąd genami w obrębie chromosomów 1, 2p 4q, 7p, 9, 10p 13q, 17q, 19q, 20p i 21q.
Znaczenie czynników środowiskowych
Alergeny
Bez alergenów nie ma alergii, a więc ich obecność w otoczeniu warunkuje rozwój uczulenia i występowanie objawów choroby atopowej. Alergeny podzielić można – ze względu na główną drogę penetracji – na wziewne i pokarmowe lub też – ze względu na okres ekspozycji – na sezonowe (pyłki roślin, grzyby pleśniowe) i całoroczne (np. alergeny kurzu domowego). Alergeny są białkami lub glikoproteinami o ciężarze cząsteczkowym w zakresie od kilku do 50 kDa i mają charakter wieloważny, czyli jeden alergen posiada wiele (od kilku do kilkudziesięciu) epitopów (fragmentów) rozpoznawanych przez układ immunologiczny.
Poznano budowę aminokwasową i przestrzenną strukturę wielu alergenów. Niektóre z nich okazały się znanymi enzymami (np. antygen Der p1 jest proteazą cysteinową) lub białkami o właściwościach enzymatycznych, co może mieć istotne znaczenie dla ich aktywności alergenowej. Alergeny wykazują również krzyżową reaktywność, która dotyczy najczęściej jednej grupy alergenów (np. pyłków traw lub roztoczy), ale może również występować pomiędzy różnymi grupami, np. pyłkami drzew (brzoza), warzywami (seler) i owocami (jabłko).
Czas ekspozycji i stężenie alergenu w otoczeniu osoby atopowej mają decydujące znaczenie dla rozwoju uczulenia. Na przykład wśród dzieci pochodzących z rodzin atopowych astma rozwija się tym częściej i wcześniej, im większe stężenie alergenów kurzu domowego (roztoczy) występuje w bezpośrednim otoczeniu. Obserwacje takie mają ważne znaczenie praktyczne, wskazują bowiem na wagę eliminacji alergenów z otoczenia w prewencji występowania alergii atopowej.
Wiele badań wskazuje, że odpowiedź immunologiczna w stosunku do alergenów kształtuje się już w życiu płodowym, a wzajemne interakcje ekspozycji alergenowej i innych czynników środowiskowych (np. infekcyjnych) w połączeniu z odpowiednim podłożem genetycznym decydują o tym, czy obecna w życiu płodowym odpowiedź immunologiczna ulegnie utrwaleniu, prowadząc do rozwoju alergii atopowej.
Nieswoiste czynniki środowiskowe promujące ozwój alergii
Badania doświadczalne i obserwacje epidemiologiczne wskazują, że obecność w środowisku czynników dodatkowych (adiuwantów) może istotnie wpływać na rozwój i dynamikę procesu uczulenia. W ostatnich 3 dekadach nastąpił 2-3-krotny wzrost częstości występowania chorób atopowych (pyłkowicy, astmy czy atopowego zapalenia skóry), mimo że stężenia alergenów atopowych pozostały w tym czasie na podobnym poziomie. To niepokojące zjawisko wiąże się prawdopodobnie z wpływem nowych elementów środowiska człowieka, będących skutkiem rozwoju cywilizacyjnego i/lub związanych z tym zmian stylu życia. Przypuszcza się, że te czynniki środowiskowe mogą ułatwiać rozwój alergizacji, szczególnie u osób z odpowiednim podłożem genetycznym. Znaczny stopień komplikacji tych zależności wyraża się mnogością czynników środowiskowych, co do których istnieją dane, że mogą sprzyjać rozwojowi uczulenia na alergeny atopowe (tabela 2).

Wielkomiejskie zanieczyszczenia powietrza
Na początku lat 90. stwierdzono, że na obszarach dawnych Niemiec Wschodnich, o wysokim stopniu zanieczyszczenia środowiska, częstość uczuleń na alergeny atopowe (pyłki, roztocza kurzu domowego) jest 2-3-krotnie niższa aniżeli w ekologicznie bardziej czystych obszarach Niemiec Zachodnich, co wskazuje, że inne czynniki niż tradycyjne "zanieczyszczenia przemysłowe" mogą mieć decydujące znaczenie. Podobne różnice obserwowano pomiędzy zróżnicowanymi pod względem zanieczyszczeń przemysłowych obszarami Polski (Konin) i Szwecji. Badania japońskie, a następnie niemieckie wykazały, że osoby mieszkające w pobliżu autostrad lub ruchliwych ulic częściej cierpią z powodu alergii atopowych, co sugeruje rolę spalin samochodowych jako czynników adiuwantowych.
Składniki zanieczyszczeń powietrza mogą wpływać na nasilenie procesów alergizacji, np. poprzez bezpośrednią modulację alergenowości pyłków. Stwierdzono bowiem, że brzozy rosnące na terenach miejskich w pobliżu ruchliwych ulic wydzielają więcej białka alergenu Bet v1 niż drzewa rosnące z dala od ruchu samochodowego. Z drugiej strony ozon, NO2 i inne składniki zanieczyszczeń przemysłowych mogą uszkadzać nabłonki dróg oddechowych, ułatwiając penetrację alergenów w pobliże komórek prezentujących antygen. Co więcej, cząsteczki spalin silników Diesla (DEP) mogą bezpośrednio oddziaływać na komórki układu immunologicznego, nasilając lokalną produkcję immunoglobuliny E w błonie śluzowej nosa.
Zmiany stylu życia i warunków mieszkaniowych
Związane z rozwojem cywilizacji zmiany stylu życia również prowadzą do pojawienia się czynników mogących sprzyjać alergizacji. Takimi czynnikami mogą być nowoczesne mieszkania o nienaturalnym mikroklimacie (zwiększona wilgotność, brak naturalnej wentylacji powietrza), sprzyjającym np. rozwojowi roztoczy i pleśni lub zawierającym inne zanieczyszczenia (np. spaliny z kuchni gazowych). Narażenie na dym papierosowy matek w ciąży i dzieci, rzadsze karmienie niemowląt piersią, jak i zbyt wczesne wprowadzanie pokarmów o właściwościach alergizujących także sprzyjają rozwojowi uczuleń.
Czynniki infekcyjne
Zakażenia wirusowe dróg oddechowych stanowią czynnik zarówno zaostrzający objawy chorób alergicznych, jak i promujący rozwój alergizacji. W badaniach na zwierzętach wirusowe infekcje dolnych (Respiratory Syncytial Virus; RSV) lub górnych (Rhinovirusy) dróg oddechowych nasilają odpowiedź IgE zależną. Dzieci chorujące na wirusowe zapalenie pęcherzyków płucnych wywołane zakażeniem RSV znacznie częściej zapadają na astmę oskrzelową i alergię. Wpływ ten może wynikać z bezpośredniego działania wirusów na układ immunologiczny: np. wirusy RSV wywołują zaburzenie równowagi cytokinowej poprzez wybiórczą stymulację proliferacji limfocytów o profilu typu Th2. Zgodnie z tą teorią obserwacje, że dzieci leczone antybiotykami w pierwszym roku życia częściej chorują na astmę, są tłumaczone tym, że przyjmowanie antybiotyków może być pośrednim wskaźnikiem przebycia infekcji. Wydaje się jednak, że nie wszystkie infekcje wirusowe wywierają podobny wpływ na alergizację, a rola infekcji w rozwoju alergii wydaje się jednak bardziej złożona.
Nieswoiste czynniki środowiskowe wyzwalające objawy alergii
Chociaż wpływ nieswoistych czynników środowiskowych na rozwój alergizacji ma ciągle charakter hipotetyczny, to za udowodniony i klinicznie istotny uznać można udział czynników środowiskowych w nasilaniu objawów alergii u osób już uczulonych. Wzrost stężenia zanieczyszczeń przemysłowych był wielokrotnie przyczyną "epidemii" astmy, czyli obserwowanego w pewnych regionach nagłego wzrostu liczby hospitalizacji z powodu zaostrzeń choroby. Zasadniczą rolę odgrywać mogą tutaj takie składniki zanieczyszczeń powietrza, jak ozon, NO2 czy SO2, a podobny efekt ma narażenie na spaliny samochodowe. Infekcje wirusowe dróg oddechowych, które zwiększają ekspresję cząsteczki adhezyjnej ICAM-1 na nabłonkach dróg oddechowych oraz stymulują miejscową produkcję cytokin prozapalnych, ułatwiają i nasilają rozwój zapalenia alergicznego, prowadząc w ten sposób do zaostrzenia objawów choroby alergicznej.
"Higieniczna" hipoteza wzrostu częstości alergii
Analiza obecności klasycznych czynników środowiskowych nie wyjaśnia w sposób dostateczny obserwowanej "epidemii" chorób atopowych. Nowe możliwości wyjaśnienia tych zjawisk pojawiły się wraz z rozwojem immunologii i danymi dotyczącymi mechanizmów alergizacji. Choć swoiste IgE skierowane przeciw alergenom stwierdza się już we krwi pępowinowej noworodków, dotychczas przyjmowano, że środowisko zaczyna kształtować odpowiedź immunologiczną, w tym również związaną z rozwojem atopii, dopiero po urodzeniu dziecka.
Rozwój uczulenia w życiu płodowym i w dzieciństwie
Ostatnie badania dowodzą, że limfocyty T uzyskane z krwi pępowinowej płodów zarówno matek atopowych, jak i nieatopowych, już od 6. miesiąca życia płodowego wykazują reaktywność w stosunku do alergenów pokarmowych i wziewnych. Wskazuje to, że układ immunologiczny płodu już wcześniej wszedł w kontakt z tymi alergenami, prawdopodobnie poprzez łożysko. Swoiście uczulone limfocyty T (CD4+) płodu, stymulowane odpowiednim alergenem, produkują cytokiny typowe dla atopowego profilu limfocytów Th2 (m.in. IL-4, IL-13). Wiadomo, że utrzymanie prawidłowej ciąży zależy od przewagi w obrębie łożyska odpowiedzi immunologicznej typu Th2, albowiem związane z tą odpowiedzią cytokiny zapobiegają rozwojowi Th1 zależnej reakcji cytotoksycznej ze strony układu immunologicznego matki, mogącej doprowadzić do "odrzucenia" płodu. U większości dzieci około 5. roku życia dochodzi do eliminacji limfocytów Th2 swoistych w stosunku do alergenów pokarmowych, a proces ten przebiega wolniej u dzieci atopowych. Zmiana profilu cytokinowego swoistych limfocytów T, zachodząca w okresie dzieciństwa jest również zróżnicowana w zależności od alergenu. U osób atopowych procent limfocytów Th2 swoistych dla alergenów wziewnych (np. Der p1) po 5. roku życia nie tylko się nie zmniejsza, ale wzrasta i nasileniu ulega ich odpowiedź proliferacyjna na alergeny. U osób, u których nie zadziałały odpowiednie mechanizmy regulacyjne (np. brak negatywnej stymulacji środowiskowej lub obecność stymulacji alergenowej i adiuwantowej) rozwój swoistych limfocytów Th2 ulega nasileniu, a tym samym dochodzi do utrwalenia odpowiedzi immunologicznej odpowiedzialnej za rozwój choroby alergicznej. Zgodnie z tą hipotezą, u atopowych dzieci starszych i osób dorosłych stwierdza się obecność swoistych limfocytów T produkujących pod wpływem alergenów wziewnych cytokiny o profilu Th2.
Samo przetrwanie odpowiedzi Th2 i związana z tym produkcja swoistych IgE (obecność w surowicy i/lub dodatnie testy skórne) nie przesądza jeszcze o rozwoju choroby, ale odpowiada tylko za powstanie fenotypu atopowego. Dopiero zadziałanie dodatkowych czynników środowiskowych (np. silna ekspozycja alergenowa, zanieczyszczenia etc.) powodując rozwój nieswoistej nadreaktywności, umożliwia wyzwolenie objawów alergii (choroby alergicznej). Przy istnieniu sprzyjającego podłoża genetycznego i odpowiednich warunków środowiskowych dochodzi następnie do utrwalenia się odpowiedzi immunologicznej Th2 zależnej, produkcji swoistych IgE, zapalenia alergicznego, a w efekcie do powstania choroby atopowej.
Wiele badań wskazuje, że jednym z czynników związanych z atopowym fenotypem może być zaburzona produkcja interferonu gamma, cytokiny będącej silnym inhibitorem "atopowego" profilu cytokinowego, produkcji IgE i rozwoju zapalenia alergicznego. Komórki mononuklearne pobrane od noworodków produkują znacznie mniej IFN gammma, aniżeli komórki osób dorosłych, co może tłumaczyć przewagę odpowiedzi typu Th2 w tym okresie. Dodatkowo stwierdzono, że komórki jednojądrowe z krwi pępowinowej pobranej od dzieci z rodzin atopowych produkują istotnie mniej tej cytokiny aniżeli od dzieci bez cech atopii w rodzinie, co sugeruje, że zaburzenia w produkcji IFN gamma mogą być genetycznie uwarunkowane.
Protekcyjny wpływ czynników infekcyjnych
Obserwowana większa częstość występowania alergii w rodzinach żyjących we wzrastającym standardzie higienicznym i równoczesnym mniejszym narażeniu na czynniki infekcyjne stała się podstawą do wysunięcia tzw. hipotezy higienicznej alergizacji, wiążącej ze sobą te zjawiska. Badania epidemiologiczne wskazują, że dzieci z rodzin wielodzietnych rzadziej zapadają na alergie atopowe aniżeli dzieci wychowywane w pojedynkę. Jednym z możliwych wyjaśnień tego zjawiska byłby fakt większego kontaktu z czynnikami infekcyjnymi wśród rodzeństwa w rodzinach wielodzietnych. Kolejne obserwacje zdają się potwierdzać trafność tej hipotezy. Stwierdzono mniejszą częstość występowania atopii wśród dzieci, które przebyły odrę lub wirusowe zapalenie wątroby typu A, a u dzieci japońskich wykazano odwrotną korelację pomiędzy występowaniem dodatniego odczynu tuberkulinowego (odzwierciedlającego przebytą infekcję prątkiem gruźlicy) a obecnością atopii i astmy. Przypuszcza się, że czynniki infekcyjne działające we wczesnym dzieciństwie nasilają produkcję IFN – gamma i IL-12, stymulują odpowiedź Th1 i hamują Th2 zależną, zapobiegając w ten sposób rozwojowi odpowiedzi atopowej i choroby alergicznej. Wykazano, że japońskie dzieci z dodatnim odczynem tuberkulinowym miały w surowicy niższe poziomy IgE i poziomy cytokin o "atopowym" profilu Th2 (IL-4, IL-10 i IL-13), a wyższe poziomy interferonu gamma, będącego typową cytokiną typu Th1.
Biorąc pod uwagę antagonizm funkcjonalny odpowiedzi immunologicznych typu Th1 i Th2 (i cytokin tych profilów) wysunięto hipotezę, że infekcja prątkiem gruźlicy promując odpowiedź immunologiczną o typie Th1 jednocześnie wygasza odpowiedź immunologiczną o typie Th2. Podobnie mogłyby działać inne infekcje (np. odra czy zapalenie wątroby typu A). Pojawienie się we wczesnym okresie po urodzeniu infekcji wirusowych wywołujących odpowiedź typu Th1 mogłoby zatem powodować przywrócenie równowagi pomiędzy cytokinami typu Th1 i Th2, a zatem zwiększać ochronę przed alergizacją. Przypuszcza się, że o tym, czy infekcja będzie miała charakter promujący, czy też hamujący rozwój alergii może decydować m.in. rodzaj czynnika infekcyjnego i droga infekcji. Zakażenia układu oddechowego w większości promują odpowiedź typu Th2 w błonach śluzowych, mogą więc sprzyjać alergizacji, podczas gdy infekcje wirusowe drogą pokarmową lub zakażenia mikobakteryjne wywołujące odpowiedź Th1 mogą działać ochronnie. Również rozwój limfocytów 0 cytotoksycznych (CD8+) w odpowiedzi na infekcje wirusowe może stanowić potencjalny mechanizm hamujący alergizację. Z drugiej strony, jak wspomniano wcześniej, niektóre czynniki infekcyjne mogą stymulować odpowiedź typu Th2, sprzyjając w ten sposób rozwojowi alergizacji.
Większość przedstawionych mechanizmów rozwoju alergii ma jeszcze charakter hipotetyczny, ale ich pełne poznanie będzie miało zasadnicze znaczenie dla wprowadzenia skutecznych sposobów zapobiegania alergizacji. Rozpowszechnienie szczepień ochronnych, które znacznie zmniejszyły chorobowość związaną z infekcjami, brane jest również pod uwagę jako czynnik zmieniający odczynowość immunologiczną organizmu, mogący mieć znaczenie w rozwoju alergizacji.
Prewencja alergii atopowej
W większości przypadków chorób alergicznych dysponujemy skutecznymi sposobami ich leczenia, opartymi na farmakoterapii i immunoterapii swoistej, choć wdrożenie takiego postępowania wymaga wnikliwej diagnostyki alergologicznej. Prawdziwym wyzwaniem w obliczu stałego wzrostu zapadalności na alergie pozostaje zatrzymanie trendu narastania w występowaniu tych chorób, a więc prewencja pierwotna. Mimo znacznego postępu w rozumieniu mechanizmów alergizacji istnieje niewiele udokumentowanych badań klinicznych, które pozwoliłyby na racjonalną prewencję alergii. W tabeli 3 zestawiono podstawowe sposoby postępowania, co do których istnieją obecnie przesłanki skuteczności, a zalecane są w prewencji chorób atopowych przede wszystkim u dzieci. Należy podkreślić, że efektywność proponowanego postępowania w prewencji pierwotnej nie jest ostatecznie dowiedziona i wymaga dalszych wieloletnich badań prospektywnych.

W prewencji wtórnej na pierwsze miejsce wysuwa się redukcja narażenia na potencjalne alergeny. Obniżenie ekspozycji na alergeny prowadzi do zmniejszenia objawów choroby lub ich ustąpienia, zmniejszenia zapotrzebowania na leczenie farmakologiczne, a wreszcie – do wygaszenia cech zapalenia alergicznego. A zatem redukcja ekspozycji na alergeny jest podstawowym sposobem postępowania w alergii atopowej; nie stanowi alternatywy, ale często warunkuje skuteczność immunoterapii i farmakoterapii. Choć zwykle redukcja narażenia na alergeny wymaga podjęcia żmudnych i kompleksowych działań dostosowanych do rodzaju uczulających alergenów i sytuacji życiowej pacjenta, powinna być zawsze wdrażana.
Świadomość szerokiego rozpowszechnienia chorób alergicznych i ich społecznego znaczenia wydaje się wzrastać nie tylko wśród lekarzy i w społeczeństwie, ale także w instytucjach odpowiedzialnych za politykę zdrowotną. Światowa Organizacja Zdrowia (WHO) wraz ze Światową Organizacją Alergii (IAACI/ WAO) powołały w grudniu 1999 roku wspólny zespół ekspertów w celu opracowania zaleceń dotyczących wczesnej prewencji astmy i chorób alergicznych. Pozwala to na optymistyczną konstatację, że "epidemia" chorób alergicznych, uważana dotąd tylko za problem krajów wysoko rozwiniętych, zaczyna być wreszcie postrzegana przez organizacje międzynarodowe jako zjawisko globalne. Warto również wspomnieć lokalną inicjatywę Łódzkiej Regionalnej Kasy Chorych. W 2000 roku rozpoczęła ona Program Prewencji Astmy i Alergii, który poprzez edukację pacjentów i lekarzy oraz racjonalizację opieki nad chorymi z alergiami powinien się przyczynić, w dłuższej perspektywie, do obniżenia chorobowości związanej z alergią, a tym samym i kosztów społecznych tych chorób. Należy mieć nadzieje, że podobne inicjatywy zostaną podjęte w skali całego kraju, co pozwoli nam na wejście w trzecie tysiąclecie z programem skoordynowanych działań profilaktycznych w zakresie chorób alergicznych.
Profesor dr hab. med. Marek L. Kowalski, Kierownik Katedry i Zakładu Immunologii Klinicznej Akademii Medycznej w Łodzi